Schädel-Hirn-Trauma
Was ist das eigentlich?
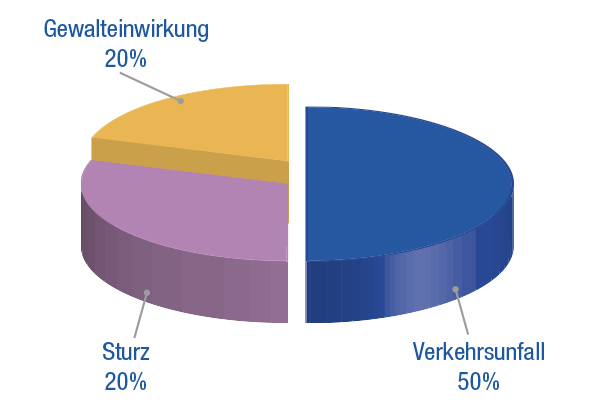
Unter einem Schädel-Hirn-Trauma versteht man eine Verletzung des Schädels und des Gehirns mit nachfolgender Funktionsstörung oder struktureller Schädigung des Gehirns. Ursachen sind in etwa der Hälfte der Fälle Folgen eines Verkehrsunfalls, der sowohl Auto- oder Motorradfahrer als auch Fahrradfahrer und Fußgänger betreffen kann. Ein Schädel-Hirn-Trauma betrifft sowohl junge Menschen, die häufiger an Unfällen beteiligt, sind als auch älteren Menschen, deren Sturzrisiko höher ist.
Zahlen für Deutschland
In Deutschland erleiden jährlich etwa 300 von 100.000 Einwohnern ein Schädel-Hirn-Trauma. Das entspricht in Deutschland ca. 250.000 Fällen pro Jahr. Bei jüngeren Erwachsenen ist das Schädel-Hirn-Trauma die häufigste Ursache für eine langfristige Behinderung oder Versterben nach Unfällen.
Zunächst kann grob zwischen einem geschlossenen und einem offenen Schädel-Hirn-Trauma unterschieden werden. Bei der geschlossenen oder gedeckten Form ist die harte Hirnhaut (Dura mater), welche das Gehirn schützt, durch das Trauma nicht verletzt worden. Bei einem offenen Schädel-Hirn-Trauma sind die Kopfhaut, der Schädelknochen und die harte Hirnhaut verletzt, der ansonsten gut geschützte intrakranielle Raum – der Raum innerhalb des Schädels – hat Kontakt mit der Außenwelt und es besteht eine erhöhte Gefahr für Infektionen.
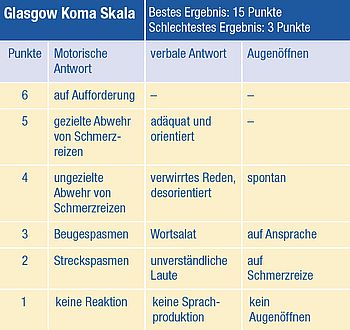
Früher wurde das Schädel-Hirn-Trauma in Gehirnerschütterung (Commotio cerebri), Gehirnprellung (Contusio cerebri) und Gehirnquetschung (Com- pressio cerebri) unterteilt. Ein Kriterium hierfür war unter anderem die Dauer einer Bewusstlosigkeit. Diese spiegelt nicht unbedingt die Schwere der Gehirnverletzung wieder. Daher wird heutzutage das Schädel-Hirn-Trauma anhand einer Skala, der sogenannten „Glasgow Coma Scale“ (GCS), eingeteilt. Diese Skala beurteilt die Motorik, die Sprachproduktion und das Augenöffnen, aus denen sich Punktwerte von 3 (schlechtester Wert) bis 15 (bester Wert, keine Beeinträchtigungen) ergibt. Die Glasgow Coma Scale kann bereits frühzeitig, z. B. vom Rettungsdienst, am Unfallort erhoben werden und beschreibt unter anderem die Komatiefe.
Die WHO teilt ein leichtes Schädel-Hirn-Trauma nach einer qualitativen Bewusstseinsstörung (z. B. Verwirrung oder Desorientierung), nur einer kurzen Dauer der Bewusstlosigkeit unter 30 Minuten und einer posttraumatischen Amnesie (fehlendes Erinnerungsvermögen) unter 24 Stunden ein. Bei einem leichten Schädel-Hirn-Trauma zeigen sich keine äußeren Verletzungszeichen oder weitere neurologische Defizite oder Symptome wie Erbrechen oder Übelkeit. Das leichte Schädel-Hirn-Trauma ist mit ca. 80 - 90 % der Fälle am häufigsten.
Die mittel-schwere und schwere Form sind mit jeweils ca. 5 - 10 % vertreten. Es bestehen 3 Häufigkeitsgipfel, in der frühen Kindheit, in der späten Jugend bis ins frühe Erwachsenenalter und bei älteren Menschen über 75 Jahre. Bei Unfällen mit schweren Schädel-Hirn-Traumata sind häufig mehrere Organsysteme betroffen, welche einzeln oder in Kombination lebensbedrohlich sein können: Man spricht dann von einem Polytrauma. Hier unterscheidet man das Hochenergietrauma, wie z. B. bei Verkehrsunfällen, Sportunfällen oder Arbeitsunfällen mit einem Sturz aus großer Höhe, von Körperverletzung, Stürze im häuslichen Umfeld und selbstverletzendes Verhalten wie beispielsweise bei einem Suizidversuch.

Auswirkungen auf das Gehirn
Ein Schädel-Hirn-Trauma kann verschiedene Auswirkungen auf das Gehirn haben. Hierzu gehören direkte Gehirnverletzungen, Einblutungen in die Hirnhäute oder in das Gehirn selbst, Minderdurchblutungen des Gehirns mit der Folge, dass Gehirnmasse abstirbt, Hirnschwellungen und vieles mehr. Dies führt zu verschiedenen Ausfallserscheinungen: von Kopfschmerzen über Sehstörungen, Lähmungen, epileptischen Anfällen („Krampfanfälle”) bis hin zu schwersten Beeinträchtigungen wie dem Wachkoma.
In den meisten Fällen wird eine Bildgebung des Kopfes veranlasst, um oben genannte Verletzungen zu erkennen. Nur in Einzelfällen kann daraufverzichtet werden. Dies ist abhängig vom Unfallhergang, von der Glasgow Coma Scale, vom Alter, von der Einnahme blutverdünnender Medikamente, dem klinischen Untersuchungsbefund und vielem mehr.
Zumeist reicht eine Computertomographie (CT) aus. Diese Untersuchung geht mit einer Strahlenbelastung einher und dauert nur wenige Minuten, ist oft schnell verfügbar und kann auch knöcherne Verletzungen des Schädels gut darstellen.
In manchen Fällen bringt die Untersuchung mittels Magnetresonanztomographie (MRT) zusätzlich Vorteile, z. B. bei Traumata mit plötzlicher Be- und Entschleunigung, was zu kleinen Scherverletzungen der Nervenzellfortsätze führen kann (sogenannter diffuser Axonschaden). Da die Untersuchung nicht mit einer Strahlenbelastung einhergeht, wird sie beispielsweise bei bei Schwangeren und jungen Menschen bevorzugt angewandt.
Ob eine stationäre Überwachung erforderlich ist, hängt von verschiedenen Faktoren wie z. B. dem Unfallhergang und dem klinischen Untersuchungsbefund ab. In schweren Fällen muss eine Therapie auf einer Intensivstation erfolgen. Nach Abschluss der Akutbehandlung kann eine Rehabilitation eingeleitet werden, um den langfristigen Genesungsprozess zu unterstützen.
Was hat die Hirnanhangdrüse mit dem Schädel-Hirn-Trauma zu tun?
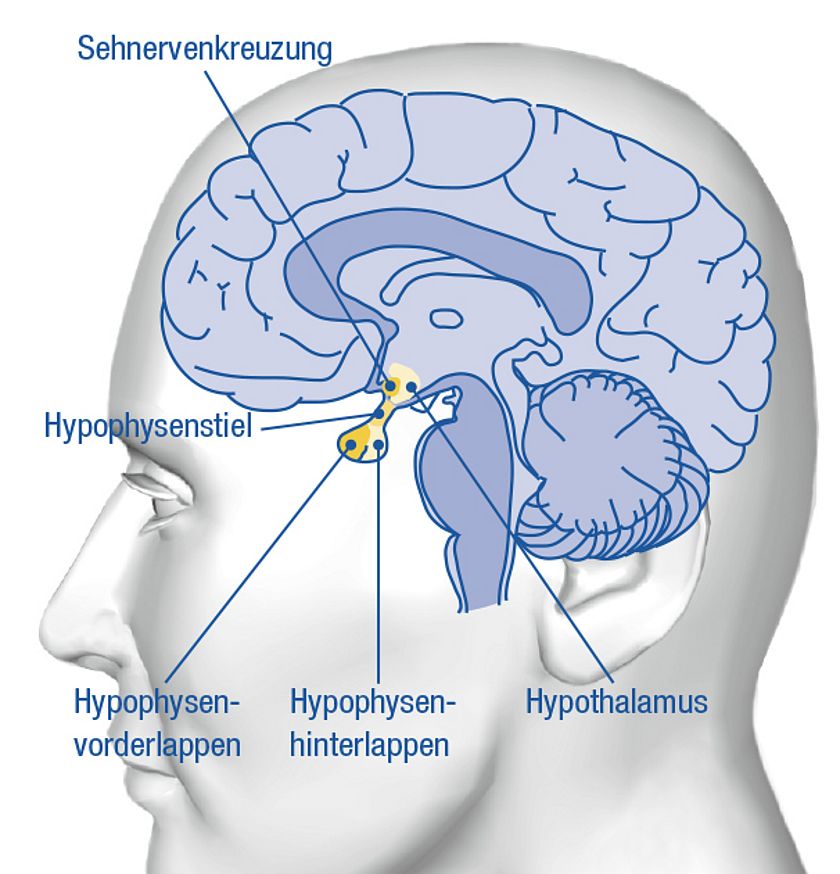
Die Hirnanhangdrüse (Hypophyse) befindet sich an der Schädelbasis in der Mitte des Gehirns und liegt – wie der Name bereits sagt – als „Anhängsel” dem sogenannten Zwischenhirn an, mit dem sie über den Hypophysenstiel verbunden ist.
Dabei sind Hypophyse, Hypophysenstiel und Hypothalamus (als Teil des Zwischenhirns) nicht nur anatomisch benachbart, sondern bilden auch eine funktionelle Einheit.
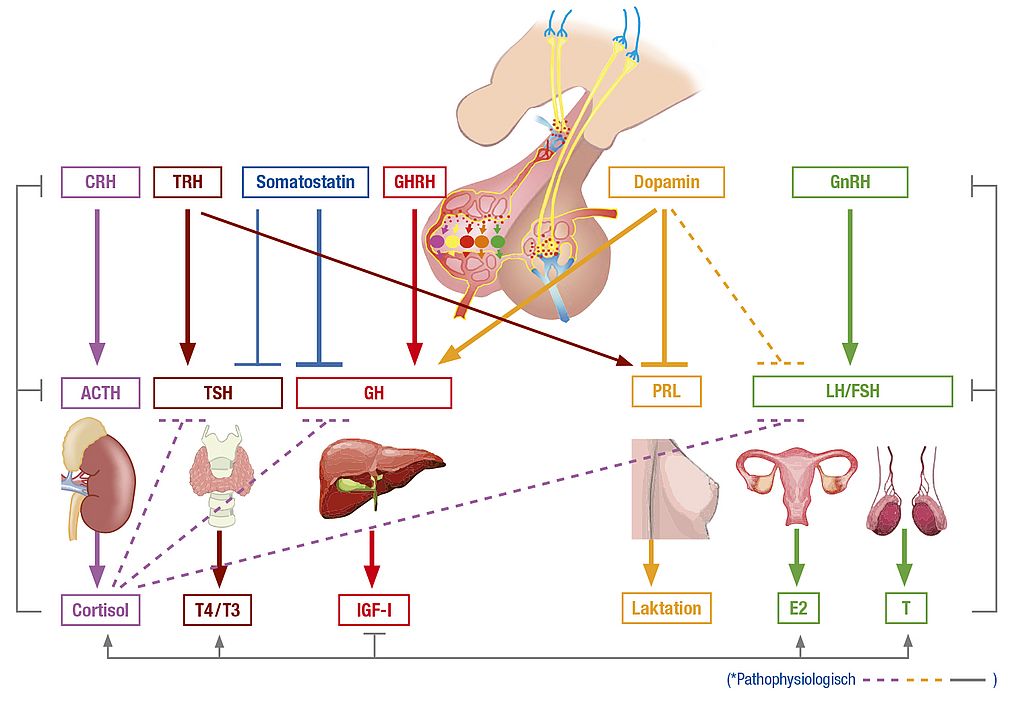
Obwohl die Hirnanhangdrüse nur so groß wie ein Kirschkern ist, übernimmt sie im Körper viele, teils lebensnotwendige Funktionen. Sie kann als Steuereinheit für die Produktion verschiedener Hormone aufgefasst werden. Über die Hirnanhangdrüse wird gesteuert, wie viel Hormone (z. B. das lebenswichtige Cortisol, Schilddrüsenhormone, Sexualhormone, Wachstumshormon) im Körper benötigt und produziert werden.
Aufgrund ihrer wichtigen Funktionen im Hormonhaushalt ist die Hypophyse gut durchblutet, damit die entsprechenden Hormone in den Blutkreislauf gelangen können. Darüber hinaus ist sie gut geschützt; sie liegt in einer knöchernen Ausbuchtung des Schädels. Diese Ausbuchtung sieht einem Sattel ähnlich, in dem die Hirnanhangdrüse „reitet”. Der medizinische Ausdruck für die knöcherne Struktur lautet „Sella turcica” (Türkensattel). Oberhalb der Hypophyse verläuft die Sehnervenkreuzung, ein Teil der Sehbahn.
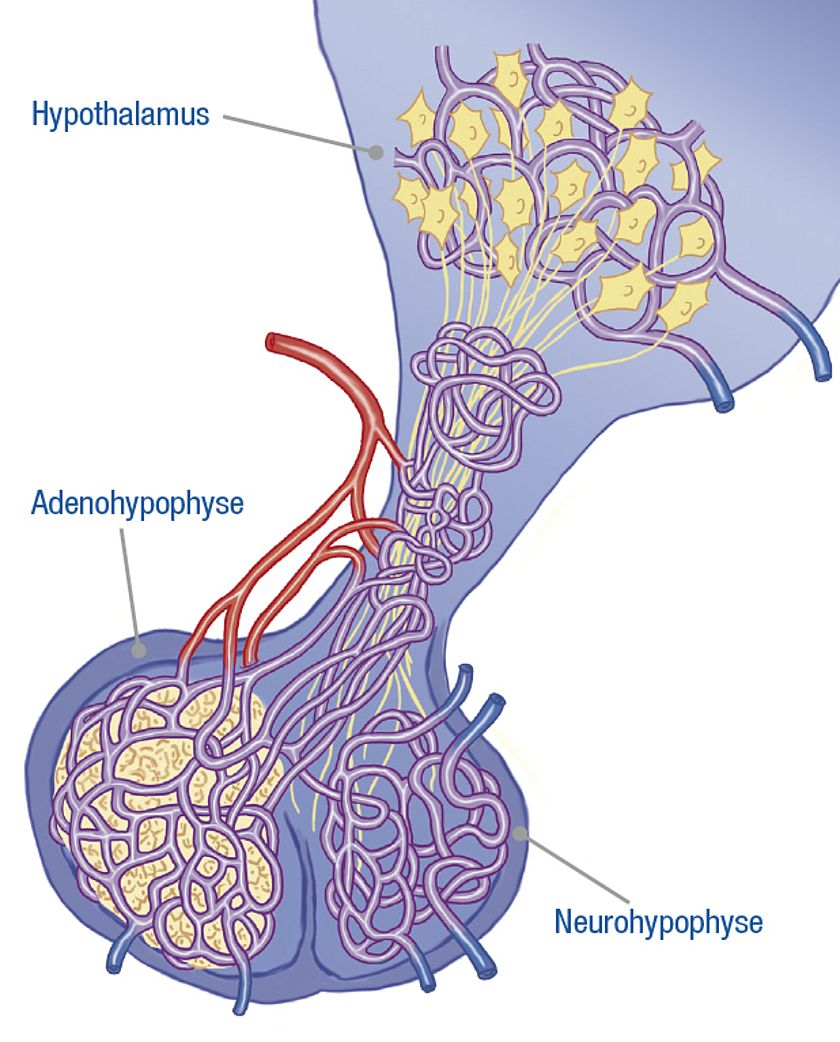
Die Hirnanhangdrüse besteht aus zwei Bestandteilen: der Neurohypophyse und der Adenohypophyse. In der Neurohypophyse (griech. neuron = Nerv) befinden sich Nervenzellfortsätze, welche die Hormone Oxytocin und Vasopressin in den Blutkreislauf abgeben. Ihren Ursprung haben diese Nervenzellfortsätze im Hypothalamus, einem Bestandteil des Zwischenhirns.
Dies bedeutet, dass die Hormonbildung von Oxytocin und Vasopressin Aufgabe des Hypothalamus ist. Die Neurohypophyse ist nur der Speicherort und der Ort der Freisetzung dieser Hormone.
In der Adenohypophyse, der eigentlichen Hor-mondrüse (griechisch aden = Drüse) werden verschiedene Steuerhormone produziert und ins Blut freigesetzt.
Warum kommt es zu Hormonstörungen nach Gehirnverletzungen?
Obwohl die Hirnanhangdrüse im Schädelknochen gut geschützt ist, kann sie im Rahmen von Schädel-Hirn-Traumata verletzt werden. Die Ursachen für Hypophysenverletzungen sind verschieden.
Hormonstörungen nach Schädel-Hirn-Traumata können durch Verletzungen auf verschiedenen funktionellen Ebenen bedingt sein: Möglich sind Beschädigungen der Hypothalamus, des Hypophysenstiels oder der Hirnanhangdrüse selbst.


Die erste Hypophysenverletzung nach einem Schädel-Hirn-Trauma wurde bereits 1918 von Herrn Cyran beschrieben: Er berichtete über einen Mann, der 1902 mit dem Kopf zwischen die Puffer zweier Eisenbahnwaggons geraten sei und seither an verschiedenen Hormonausfällen leide.
Der Fachausdruck hierfür lautet posttraumatische Hypophyseninsuffizienz.
Neben einem Schädel-Hirn-Trauma können auch andere Verletzungen, z. B. Gehirnblutungen zwischen den Hirnhäuten (sogenannte Subarachnoidalblutungen), zu Beeinträchtigungen der Hirnanhangdrüse führen. Eine posttraumatische, oft passagere Hypophyseninsuffizienz tritt auch bei Sportlern auf, die beim Sport Gehirnverletzungen erleiden.
Dies ist vor allem bei Kontaktsportarten der Fall. Am besten untersucht ist die posttraumatische Hypophyseninsuffizienz bei Boxern. Aber auch bei anderen Sportlern wie kopfballstarken Fußballern, Rugby-Spielern, Eishockey-Spielern, Kickboxern und Ringkämpfern können Schädigungen der Hypophyse auftreten. Auch andere Verletzungen wie z. B. Schlaganfälle verursachen in seltenen Fällen eine Hypophyseninsuffizienz.
Welche Hormone sind davon betroffen?
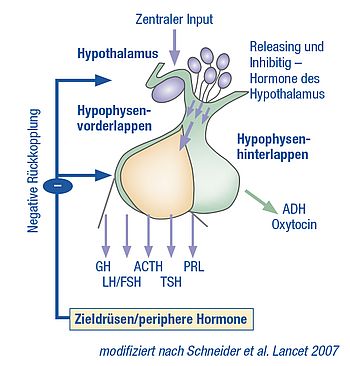
Die Hirnanhangdrüse funktioniert als Steuerein-heit für verschiedene Hormonsysteme, sogenannte Hormonachsen. Sie selbst erhält Signale aus dem Hypothalamus, einem Teil des Zwischenhirns. Die von der Hirnanhangdrüse ausgeschütteten Hor- mone regen selbst die Hormonbildung in verschie- denen Organen an.
Da es sich bei der Neurohypophyse um einen Speicherort und nicht um einen Produktionsort von Hormonen handelt, ist die Neurohypophyse seltener als die Adenohypophyse von einer posttraumatischen Hypophyseninsuffizienz betroffen.
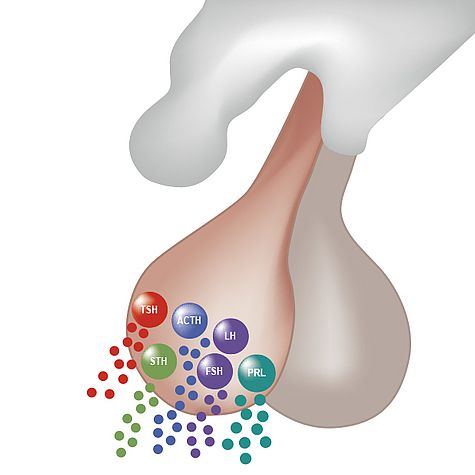
In der Adenohypophyse werden folgende Hormone gebildet und in die Blutbahn abgegeben:
-
Adrenocorticotropes Hormon (ACTH)
-
Thyreoidea-stimulierendes Hormon (TSH)
-
Follikel-stimulierendes Hormon (FSH) und
luteinisierendes Hormon (LH)
-
Wachstumshormon (GH)
-
Prolaktin
Die einzelnen Hormone der Adenohypophyse
Wie kann man Hormonstörungen nach Gehirnverletzungen erkennen?
Gehirnverletzungen können zu Verletzungen der Hirnanhangdrüse (Hypophyse) führen. Diese kann dann ihre Hormone nicht mehr in ausreichender Menge produzieren und freisetzen. Man spricht dann von einer Hypophyseninsuffizienz bzw. von einem Hypopituitarismus.
Wenn einzelne Hormone von der Unterfunktion oder dem Mangel betroffen sind, spricht man von einer Partialinsuffizienz. Wenn nur ein Hormon nicht mehr gebildet wird, so ist dies ein isolierter Hormonmangel.
Bei einem Mangel mehrerer Hormone spricht man von einer kombinierten Insuffizienz.
Wenn alle Hormone der Hirnanhangdrüse vermindert produziert werden oder komplett fehlen, wird dies als Totalinsuffizienz (Panhypo- pituitarismus) bezeichnet. Bei einem kompletten Ausfall der Hypophysenfunktion muss zwingend eine Hormonersatztherapie eingeleitet werden. Dieses Krankheitsbild kann ohne Behandlung lebensbedrohend sein.
Die Tatsache, dass sich viele Symptome einer Hypophyseninsuffizienz mit den Folgen einer Gehirnverletzung überlappen, erschwert die Diagnostik in der Akutphase.
Diagnostik und Testung
Nach einem Schädel-Hirn-Trauma kann es beispielsweise zu einer depressiven Stimmungslage kommen. Ebenso können durch ein vermehrtes Liegen eine allgemeine Schwäche und ein Muskelabbau hervorgerufen werden. Oft sind nach einem Schädel-Hirn-Trauma die Leistungsfähigkeit und das Denken eingeschränkt. Dieses muss nicht zwingend auf einen Hormonmangel zurückzuführen sein. Umgekehrt kann jedoch ein Hormonmangel für diese Symptome verantwortlich sein. Dann könnte durch eine Hormonsubstitution, also eine Hormonersatztherapie, das Allgemeinbefinden deutlich verbessert werden. Aufgrund der überlappenden Symptomatik zwischen den Folgen einer Gehirnverletzung und einer Hypophyseninsuffizienz ist eine weiterführende Diagnostik bei dem Verdacht auf einen Hormonausfall sinnvoll. In der Bildgebung sind Veränderungen der Hypophyse nur in der Magnetresonanztomographie (MRT) erkennbar; die Computertomographie (CT) stellt die Hypophyse nicht ausreichend gut dar. Traumatische Veränderungen der Hirnanhangdrüse sind auch bei nachgewiesenen Hormonausfällen nicht immer durch bildgebende Verfahren zu erkennen:
Ein unauffälliger MRT-Befund schließt eine Hypophyseninsuffizienz nicht aus. Umgekehrt müssen nicht alle Auffälligkeiten der Hypophyse in der Bildgebung auch zu einem erkennbaren Hormonmangel führen. Bei bis zu 20 % der Bevölkerung zeigen sich gutartige Hypophysenveränderungen, ohne dass eine Hypophysenfunktionsstörung vorliegt. Die Bildgebung kann lediglich Hinweise darauf liefern, dass eventuell eine Schädigung der Hypophyse vorliegen könnte. Letztendlich ist eine Hormonbestimmung im Blut (gegebenenfalls auch im Urin oder Speichel) sowie eine dynamische endokrinologische Funktionsdiagnostik entschei- dend.
Orientierend können einzelne Hormone morgens im nüchternen Zustand aus dem Blut bestimmt werden. Dazu gehören:
-
Cortisol (Zielhormon von ACTH)
-
Thyroxin (T4), eines der Schilddrüsenhormone als Zielhormon von TSH sowie TSH selbst
-
Testosteron beim Mann bzw. Östradiol bei der Frau als Zielhormone von FSH und LH, gege- benenfalls zusätzlich auch FSH und LH direkt
-
IGF-1 (Insulin-like growth factor = Somatome- din C als Zielhormon des Wachstumshormons)
-
Prolaktin
Die Bestimmung von Wachstumshormon/GH selbst ist ohne vorherige Stimulation nicht aussagekräftig, da die Ausschüttung dieses Hormons auch beim Gesunden im Tagesverlauf starken Schwankungen unterliegt. Niedrige Messwerte sind daher kein Beweis eines Hormonmangels. IGF-1 kann hierbei als Marker für den Wachstumshormonhaushalt dienen. Für die Bestimmung von IGF-1 gibt es folgende Besonderheit:
-
Eine Erniedrigung von IGF-1 ist verdächtig für einen Wachstumshormonmangel.
-
Normale IGF-1-Werte schließen einen Wachs-tumshormonmangel aber nicht aus. Das heißt, es gibt Betroffene, die normale IGF-1-Werte im Blut aufweisen.
Es kann leichter sein, die Zielhormone zu messen anstelle der Hypophysenhormone. Damit kann grob abgeschätzt werden, ob eine Störung einer der verschiedenen Hormonachsen vorliegen könnte. Um einen Hypophysenausfall nachzuweisen, ist entweder die typische Konstellation aus erniedrigten Hypophysenhormonen und damit erniedrigten Zielhormonen (z. B. Erniedrigung von TSH und Schilddrüsenhormonen) oder eine weiterführende Hormonstimulationstestung nötig.
Mit einer sogenannten Stimulationstestung ist eine Überprüfung möglich, wie viel von einem von der Hypophyse gesteuerten Hormon vom Körper maxi- mal freigesetzt werden kann. Dies ist insbesondere für Wachstumshormon und für Cortisol von Bedeutung. Diese beiden Hormone werden stoßweise ins Blut abgegeben. Daher können die grundlegenden Werte erniedrigt sein; falls bei der Stimulation genügend Wachstumshormon bzw. Cortisol gebildet werden, ist das ein Beweis dafür, dass die Hypophyse ausreichende Hormone produzieren kann, also ein unauffälliger Befund und nicht krankhaft. Nur bei sehr niedrigen Grundwerten kann man davon ausgehen, dass die Hormonproduktion unter Stimulation oder bei Stress nicht ausreichend ist. Hier empfiehlt man im Einzelfall sogar eine Hormonsubstitution vor einer Funktionstestung.
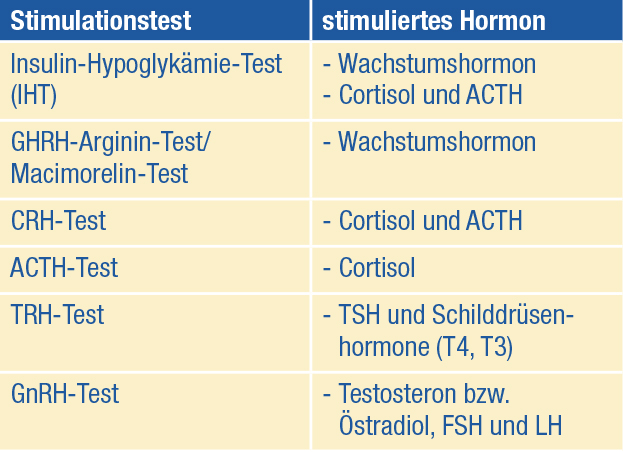
Nicht alle Hormonveränderungen nach einem Schädel-Hirn-Trauma sind krankhaft.
Der Körper passt sich in der Akutphase nach einem Schädel-Hirn-Trauma an die Erkrankung an, indem vermehrt Cortisol als Stresshormon produziert wird. Neben der Erhöhung des Stresshormons Cortisol werden die Sexualhormone in vermindertem Umfang freigesetzt – der Körper ist derart beeinträchtigt, dass ihm die Reserven für eine Reproduktion fehlen. Bei einigen Frauen kann die Periodenblutung so lange ausbleiben, bis der Körper sich erholt hat. Dies sind alles natürliche Hormonveränderungen nach einem Schädel-Hirn-Trauma:
Diese Veränderungen im Hormonhaushalt müssen nicht behandelt werden, sondern stellen einen natürlichen Anpassungsmechanismus des Körpers dar.
In der Akutphase nach einem Schädel-Hirn-Trauma kann das morgendliche Nüchtern-Cortisol durch eine Blutentnahme bestimmt werden. Ist dieses zu niedrig, wäre bereits in der Akutphase eine Behandlung dringend notwendig. Alle anderen Hormonachsen müssen nur bei klinischen Zeichen und dem Verdacht auf eine Hypophyseninsuffizienz untersucht werden. Wird die Hirnanhangdrüse durch das Schädel-Hirn-Trauma geschädigt, dann kommt es zur Hormonveränderung über die Akutphase hinaus. Bis zu 27,5 % der Menschen erleiden nach einem mittelschweren bis schweren Schädel-Hirn-Trauma eine Hormonveränderung, aber nicht bei jedem bedeutet dies eine gravierende Einschränkung. Die genauen Zahlen, wie häufig Hormonstörungen nach einem Schädel-Hirn-Trauma auftreten, schwanken je nach der Testmethode, dem Patientenkollektiv und dem Zeitpunkt einer Testung. Am häufigsten treten isolierte Partialinsuffizienzen auf. Dies bedeutet, dass zumeist nur eine Hormonachse durch das Trauma beeinträchtigt ist.
Eine erste Testung in der chronischen Phase wird ca. 3 bis 6 Monate nach dem Schädel- Hirn-Trauma empfohlen; eine Kontroll-Untersuchung ist nach ca. 12 Monate nach dem Schädel-Hirn-Trauma als Verlaufskontrolle sinnvoll.
Weitere Untersuchungen sind nur bei Auffälligkeiten in den Labor- und Stimulationstests, klinischen Auffälligkeiten und Verschlechterungen sowie zur Behandlungskontrolle notwendig.
Ein besonderes Risiko für die Entwicklung einer sogenannten posttraumatischen Hypophyseninsuffizienz haben vor allem Menschen mit einem schweren Schädel-Hirn-Trauma, mit einem diffusen Axonschaden (einer Scherverletzung der Nerven- zellfortsätze) oder einem Schädelbasisbruch.
Hormonstörungen nach einem Schädel-Hirn-Trauma können sich mit der Zeit erholen, daher sind bei Nachweis einer Hypophyseninsuffizienz wiederholte Untersuchungen im Verlauf sinnvoll.
Auf der anderen Seite können sich Hormonstörungen nach einem Schädel-Hirn-Trauma auch erst mit einer zeitlichen Verzögerung offenbaren. In diesem Fall ist zunächst noch eine Restkapazität zur Hormonbildung vorhanden, die nach einiger Zeit nicht mehr für eine adäquate Hormonproduktion ausreicht. Es kommt erst nach einiger Zeit zu einer Hypophyseninsuffizienz. Teilweise wird sie erst nach Jahren diagnostiziert. Erfreulicherweise ist dies selten der Fall. Ein kompletter Ausfall aller Hormonachsen (Panhypopituitarismus) ist ebenfalls äußerst selten. Wichtig ist, bei Vorliegen von Symptomen einer Hypophyseninsuffizienz (siehe Seite 30ff.) nicht nur an das Schädel-Hirn-Trauma als Ursache, sondern auch an eine möglicherweise begleitende Hypophyseninsuffizienz zu denken, durch die diese Symptome verursacht werden könnten. Eine Hypophyseninsuffizienz kann durch die Einnahme der entsprechenden Endorgan-Hormone wieder ausgeglichen werden – die Symptome bilden sich zurück!
Wie kann man Hormonstörungen nach Gehirnverletzungen behandeln?

Wurde eine Hypophyseninsuffizienz diagnostiziert, so bedeutet dies, dass die Hirnanhangdrüse eines oder mehrere Hormone nicht mehr in ausreichender Menge produzieren kann – entsprechende Symptome einer Unterfunktion (siehe Seite S. 30ff.) sind dann erkennbar.
Durch eine Substitutionstherapie kann der Hormonmangel wieder ausgeglichen werden. Dabei wird dem Körper nur das zugeführt und ersetzt, was er selbst nicht mehr produzieren kann.
Die Behandlung sollte vom zuständigen Arzt, meist einem Hormonspezialisten (Endokrinologen), in regelmäßigen Abständen überprüft und angepasst werden. Aufgrund der möglichen Erholung der Hirnanhangdrüse kann es sein, dass die Behandlung nur vorübergehend notwendig ist.

In bestimmten Situationen wie Infekten oder Operationen muss die Hydrocortison(= Cortisol)- Dosis erhöht werden.
Die entsprechende „Stressanpassung“ erfolgt durch eine Mehreinnahme von Hydrocortison. Lediglich bei geplanten Situationen, in denen der Körper im Tagesverlauf einen größeren Cortisolbedarf hat, kann morgens mehr des „Dual release”-Präparats (z. B. 25 mg Plenadren®) eingenommen werden.
Wenn der Körper vermehrt Cortisol in Stresssituationen benötigt und dieses aber nicht erhält, macht sich der Cortisolmangel häufig zunächst durch Fieber, Übelkeit und Erbrechen bemerkbar. Im Verlauf können ein niedriger Blutdruck, ein Flüssigkeitsmangel, eine Unterzuckerung und eine Bewusstseinstrübung auftreten. Das Vollbild einer sogenannten Nebennierenrinden-Krise ist ein lebensbedrohliches Krankheitsbild.
Notfallausweis

Es ist hilfreich, bei einem Cortisolmangel einen Notfallausweis bei sich zu tragen, damit in Notfällen rasch eine adäquate Therapie eingeleitet werden kann.
Nach einem Schädel-Hirn-Trauma kann sich im Leben vieles verändern
Unspezifische Symptome wie Konzentrations- und Aufmerksamkeitsstörungen, Antriebsmangel, Kraftlosigkeit, Gewichtszunahme und Niedergeschlagenheit können durch die Gehirnschädigung direkt oder indirekt entstehen. Diese Symptome könnten aber auch auf eine posttraumatische Hypophysenschädigung hindeuten.

Sollten Symptome wie Freudlosigkeit, Interessenverlust, reduzierte Stimmung und Antriebsminderung vorliegen - gegebenenfalls in Kombination mit Konzentrationsstörungen, vermindertem Selbstwertgefühl, Schlafstörungen, Appetitstörungen oder ähnlichem – könnte differenzialdiagnostisch, das heißt als zusätzliche Diagnose auch eine Depression Ursache der Beschwerden sein. Diese Diagnose kann von einem Facharzt für Psychiatrie gestellt werden, der eine entsprechende Therapie in die Wege leiten kann. Scheuen Sie sich nicht davor, diese Beschwerden ernst zu nehmen und eine entsprechend professionelle Hilfe in Anspruch zu nehmen! Mithilfe von Antidepressiva und/oder einer Psychotherapie/Verhaltenstherapie können Symptome einer Depression gemindert werden und sich die Lebensqualität erheblich verbessern.
Sind noch direkte Folgen wie Lähmungserscheinungen vorhanden, könnte gegebenenfalls eine (Intervall-)Rehabilitation für Sie infrage kommen. Bei dieser Art der Therapie werden physio- und ergotherapeutische Maßnahmen intensiviert. Gegen einen erhöhten Muskeltonus (Spastik) können Medikamente eingesetzt oder Botulinumtoxin in die entsprechenden Muskeln injiziert werden.
Für Aufmerksamkeits- und Konzentrationsstörungen bietet sich ein neuropsychologisches Training an. Auch hierfür gibt es Spezialisten, die Ihnen entsprechende Trainingsmethoden oder Kompensationsstrategien an die Hand geben können. Unter Umständen sind die Folgen eines Schädel- Hirn-Traumas so schwerwiegend, dass der Beruf nicht mehr ausgeübt werden kann. Dann sind eine berufliche Neuorientierung und gegebenenfalls Umschulung erforderlich. Für jeden Patienten nach einem Schädel-Hirn-Trauma ist eine feste Tagesstruktur hilfreich. Mithilfe einer Tagesstrukturierung, Lebensstiländerung und sportlicher Betätigung kann sich die Lebensqualität deutlich verbessern.
Schlafstörungen können sich dadurch vermindern. Falls diese weiterhin vorhanden sein sollten, wäre eine Untersuchung bei einem Schlafmediziner und gegebenenfalls eine Untersuchung in einem Schlaflabor hilfreich.
Hilfe für Angehörige

Nicht nur für Patienten, sondern auch für Angehörige ist die Zeit nach einem (schweren) Schädel- Hirn-Trauma nicht leicht. Ängste und Sorgen können dominieren. Viele Partner entfremden sich voneinander; der Partner ist „nicht mehr der Alte”. Es ist eine schwierige Zeit für beide Seiten. Eine Partnerberatung oder Paartherapie können helfen, zusammen diese schwierige Zeit zu überstehen. Manchen Menschen hilft es, sich mit anderen auszutauschen. In einer Selbsthilfegruppe können Sie erkennen, dass Sie mit Ihren Erfahrungen und Problemen nicht allein sind!