قصور الغدة النخامية لدى البالغين
ما هو قصور الغدة النخامية؟ ولماذا أعاني منه؟
القصور يعني "الضعف" أو "الأداء غير الكافي". عندما يحدث قصور في الغدد المنتجة للهرمونات فهذا يعني أنها لا تُنتج الكميات الكافية من الهرمونات. ولحسن الحظ، يمكن للمرء اليوم تعويض كافة الهرمونات المفتقدة تقريبًا عن طريق تناولها بشكل يومي.
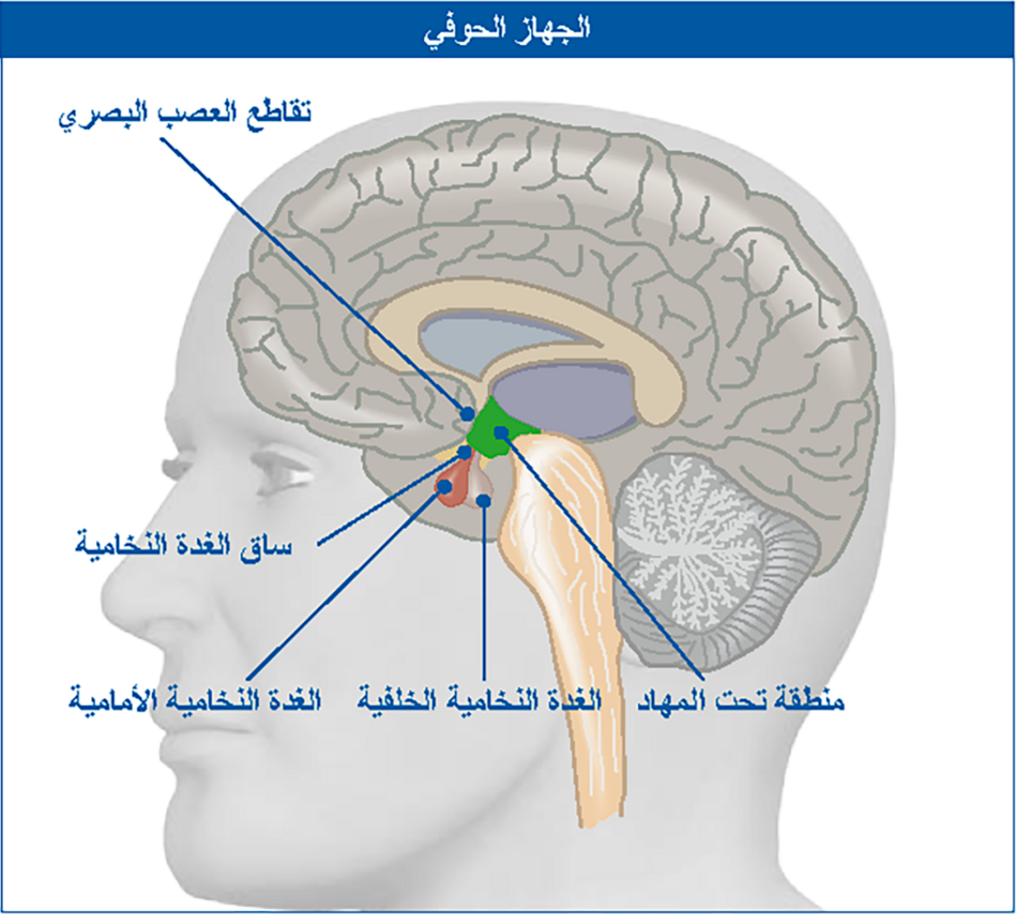
تقع الغدة النخامية في الجزء الداخلي من الجمجمة في العظم الوتدي (os sphenoidale) مغروسة في نتوء عظمي يشبه السرج، والي يُطلق عليه أيضًا اسم "السرج التركي" (Sella Turcica) بسبب شكله الشبيه بسروج الفرسان الأتراك في القرن 16-18. وكما يوحي الاسم الألماني فإن الغدة النخامية مرتبطة بالدماغ، لكنها ليست جزءًا من الدماغ بشكل رسمي. وهي تقع فوق الخط الرابط بين قناتي الأذن، في نقطة التقاطع مع الخط الوهمي الممتد بين جذر الأنف والرقبة. يتم التمييز بين الغدة النخامية الأمامية (HVL) والغدة النخامية الخلفية. الغدة النخامية أكبر قليلاً من لُب الكرز، وبالرغم من حجمها الضئيل إلا أنها تُعد مركز التحكم الحاسم في الجسم.
هناك أسباب مختلفة لقصور الغدة النخامية "الكامل" (الكلي) أو "الجزئي". وأحد أكثر الأسباب شيوعًا لقصور الغدة النخامية هو قيام الورم الموجود في منطقة الغدة النخامية بإزاحة أنسجة الغدة النخامية السليمة جانبًا. وبسبب البيئة العظمية يصبح الضغط شديدًا جدًا بمرور الوقت، بحيث تتلف خلايا الغدة النخامية الطبيعية وتتوقف عن العمل. الشكل الأكثر شيوعًا لمثل هذا الورم هو متلازمة الغدة النخامية. وهي أورام حميدة تنشأ من الغدة النخامية مباشرةً. ووجود مثل هذا "الورم الغدي" لا يعني بأي حال من الأحوال أنك مصاب بالسرطان. تكوّن الغدد الصماء في كثير من الأحيان عُقدًا تكون حميدة على الأرجح. وكما هو موضح أعلاه، فإن الغدة النخامية ليست جزءًا من الدماغ، لذا فأورام الغدة النخامية ليست أورامًا في الدماغ.
وبما أن الغدة النخامية تقع أسفل نقطة تقاطع الأعصاب البصرية (التصالبة البصرية) مباشرةً، فمن الممكن أن يتعرض العصب البصري "للسحق" عن طريق الغدة النخامية المتضخمة، وبالتالي يتعرض للضرر. وهو ما يمكن أن يؤدي إلى اضطرابات في الرؤية، تظهر في المعتاد على هيئة عيوب في المجال البصري. حيث يرى المريض المتضرر في المعتاد عتمة في الجوانب أو لا يرى شيئًا على الإطلاق (ظاهرة الغمام، الرؤية النفقية)، ويلاقي صعوبات عند المشي.
ما هي الأعراض الرئيسية لقصور الغدة النخامية؟
يتم تكوين الهرمونات في الغدة النخامية الأمامية، وإطلاقها في الدورة الدموية. وبما أن الغدة النخامية هي مركز التحكم الأعلى في الغدد الصماء الأخرى (بما في ذلك الغدة الدرقية، والغدة الكظرية، والمبيضين، والخصيتين)، فإن بعض هرمونات الغدة النخامية الأمامية تنظم إنتاج الهرمونات الأخرى في هذه الغدد الأخرى في الجسم. وفي حالة فشل هرمونات الغدة النخامية كلها أو بعض منها، فإن الشكاوى الناجمة تنتج بشكل أساسي بسبب نقص الهرمونات الغدية المعنية.
سيتم فيما يلي ذِكر الهرمونات والأعراض الرئيسية المرتبطة بنقصها:
يؤدي هرمون ACTH (الهرمون الموجِّه لقشرة الكظرية) إلى زيادة إفراز الكورتيزول من قشرة الغدة الكظرية. والكورتيزول (المعروف أيضًا باسم هيدروكورتيزون) هو هرمون يتمتع بالكثير جدًا من التأثيرات المهمة على الجسم، وهو أحد "هرمونات الإجهاد" في الجسم. عند تعرض الجسم للإجهاد الجسدي أو النفسي، يتم إنتاج كميات أكبر بكثير من ACTH وبالتالي أيضًا من الكورتيزول. يمكن للجسم بمساعدة الكورتيزول زيادة تركيز السكر على سبيل المثال، وهو ما يُعد مهمًا للإمداد بالطاقة، خصوصًا للدماغ. الكورتيزول ضروري أيضًا لعمل الهرمونات الأخرى، مثل الأدرينالين، وهو هرمون إجهاد آخر مهم جدًا. يؤثر الكورتيزول بطريقة مباشرة أو غير مباشرة على جميع العمليات البيوكيميائية في الجسم. كما أنه يساهم أيضًا في تنظيم استجابة الجسم للمحفزات البيئية، مثل الجوع والتعرض للإصابات والإجهاد النفسي. فضلاً عن ذلك فهو أحد أهم منظمات الجهاز المناعي.
قد يؤدي نقص الكورتيزول إلى فقدان الوزن، وفقد القدرة، والإرهاق، وانخفاض ضغط الدم، والغثيان، والقيء، وغير ذلك. وبما أن الجسم لا يعد بإمكانه الاستجابة بالشكل المناسب لمتطلبات البيئة والمناطق المحيطة، فإن نقص الكورتيزول (الكامل) يؤدي في المعتاد إلى حالة مهددة للحياة. إذا لم يتم اكتشاف نقص الكورتيزول أو لم تتم معالجته بالشكل الكافي، فمن الممكن في حالات الإجهاد الشديدة (مثل العدوى الشديدة، العملية الجراحية) أن يحدث قيء، وإسهال، وانحرافات شديدة في نسبة الأملاح في الدم، وانخفاض شديد في ضغط الدم، ونقص سكر الدم، وفي أسوأ الحالات يمكن أن تحدث الوفاة.
تؤدي زيادة الكورتيزول (فرط الكورتيزول = متلازمة كوشينغ) إلى زيادة ترسب الدهون، خصوصًا في منطقة الوجه، والرقبة، والمعدة. بالتالي تحدث زيادة في الوزن، وتغيرات مميزة، مثل "السمنة الجذعية"، و"وجه القمر الكامل"، وما يُعرف باسم "سنام الجاموس". وعلاوةً على ذلك يعاني المرضى من فقدان العضلات وتغيرات في الجلد (حب الشباب، و"الجلد الرِّقي"، والميل إلى التجمعات الدموية، وما إلى ذلك).
يتحكم هرمون TSH (الهرمون المحفز للدرقية) في إنتاج وإطلاق هرمونات الغدة الدرقية الثيروكسين وثلاثي يود الثيرونين. تنظم هرمونات الغدة الدرقية عملية الاستقلاب، وتؤثر على النمو والتطور الجسدي. إذا حدث نقص في هرمونات الغدة الدرقية (قصور الغدة الدرقية) في مرحلة البلوغ، فإن هذا يؤدي إلى "تقليل" عمليات الاستقلاب مع انخفاض الأداء البدني والعقلي، ونقص الدافع، والإرهاق، والإمساك، وانخفاض ضغط الدم والنبض، والجلد الجاف والمقشر.
يتحدث المرضى عن الشعور بالبرد الشديد في أغلب الأحيان. وفي الحالة القصوى يمكن أن يؤدي النقص الكامل في هرمونات الغدة الدرقية إلى حالة مرضية مهددة للحياة، تُعرف باسم غيبوبة الغدة الدرقية (غيبوبة الوذمة المخاطية).
يؤثر الهرمون المُلَوتِن (LH) والهرمون المحفز للحويصلة (FSH) على الغدد الجنسية الأنثوية والذكورية (المبيضين والخصيتين). لدى السيدات يكون الهرمونان LH وFSH هما المسؤولان عن تكوين الهرمونات الجنسية الأنثوية الإستروجين والبروجستيرون، وكذلك عن مسار الدورة الطبيعي مع الإباضة والحيض. ويؤدي النقص المؤقت في الهرمونات الأنثوية إلى غياب الدورة الشهرية، ويمكن أن يؤدي إلى ظهور أعراض انقطاع الطمث لدى السيدات (الهبات الساخنة) وكذلك إلى هشاشة العظام (فقدان الكلس في العظام) على المدى الطويل. أما لدى الرجال فإن هرمونLH يعمل على إنتاج وإفراز الهرمون الجنسي الذكري التستوستيرون، المسؤول عن إعداد أشكال الجسم الذكري النموذجية، والمسؤول بالاشتراك مع هرمون FSH عن تكوين الحيوانات المنوية. يؤدي النقص المبكر في هرمون التستوستيرون إلى طول القامة، وانخفاض كتلة العضلات، والصوت المرتفع، والأعضاء التناسلية الطفولية، وقلة أو فقدان الشعر الذكري، والعقم، وهشاشة العظام. إذا لم يحدث نقص التستوستيرون إلا بعد تكوّن الشكل الجسدي الذكوري بالفعل، يحدث نقص في كتلة العضلات، وفي شعر الجسد الذكري، وانخفاض الرغبة الجنسية (الاستثارة الجنسية)، وكذلك العقم، وهشاشة العظام.
هرمون البرولاكتين (PRL) هو المسؤول عن بدء إنتاج الحليب والحفاظ عليه بعد الحمل.
يُسمى هرمون النمو (STH) في اللغة الإنجليزية "Growth Hormone" (GH). وهو يلعب دورًا مهمًا في النمو، والتطور، والاستقلاب. إن نقص هرمون النمو في مرحلة الطفولة المبكرة يظهر في تأخر النمو بشكل ملحوظ. وخلافًا للنقص المبكر في هرمونات الغدة الدرقية، تظل معدلات الذكاء ونِسب الجسم هنا في المعدلات الطبيعية.
إذا حدث نقص في هرمون النمو بعد اكتمال النمو في مرحلة البلوغ، يمكن أن يؤدي ذلك إلى تدهور كبير في بروتين العضلات، وزيادة النسيج الدهني في الوقت نفسه. تنخفض القدرة على الأداء والعافية لدى بعض المرضى الذين يعانون من نقص هرمون النمو.
تُستخدم الغدة النخامية الخلفية كوحدة تخزين للهرمون المضاد للإدرار (ADH)، الذي يُعرف أيضًا باسم فازوبريسين (AVP)، ولهرمون الأوكسيتوسين، الهرمون المحفز للولادة. يتم إنتاج هرمون ADH وهرمون الأوكسيتوسين في منطقة ما تحت المهاد، ويُخزنان ويُطلقان في الغدة النخامية الخلفية. هرمون ADH هو المسؤول عن تركيز البول في الكلى. ودون هرمون ADH لأفرزت الكلى ما يصل إلى 20 لترًا من البول في اليوم الواحد (السكري الكاذب المركزي). سوف يتم التطرق إلى هذه الحالة المرضية في كتيب منفصل. بالنسبة إلى الأطفال فمن الممكن أن يظهر لديهم
تأخر في النمو (قصر القامة) وتأخر في البلوغ بسبب نقص هرمونات الغدة النخامية.
كيف يمكن علاج قصور الغدة النخامية؟
في الحالة المثالية، يمكن للمرء محاولة التغلب على سبب قصور الغدة النخامية. في بعض أورام الغدة النخامية يمكن تقليل ضغط الورم على أنسجة الغدة النخامية السليمة عن طريق عملية جراحية، بحيث يمكن للغدة النخامية مواصلة العمل بشكل طبيعي.
إذا لم يتم القضاء على قصور الغدة النخامية، يتم تعويض الهرمونات المفقودة. وبما أن الغدة النخامية - كما هو مذكور أعلاه - هي المسؤولة بشكل أساسي عن التحكم في الغدد الصماء الأخرى، فلا يتم في معظم الحالات منح هرمونات الغدة النخامية، بل هرمونات الغدد المستهدفة. يمكن اليوم التعويض عن جميع الهرمونات المهمة في الغدد المتضررة من قصور الغدة النخامية بشكل جيد للغاية. ومن المهم في هذا السياق وصف الجرعة الصحيحة من الهرمون، التي كان الجسم سينتجها بنفسه لو كان سليمًا. وهنا يعتمد الطبيب على صحة الشخص المصاب (جودة الحياة)، ونتائج الفحص البدني، والقيم المعملية.
نقص ACTH ونقص الكورتيزول (قصور الغدة الكظرية)
إذا أصبت بقصور الغدة النخامية الكامل (أو نقص ACTH المعزول في حالات نادرة للغاية)، يكون العلاج البديل المناسب أمرًا ضروريًا للحياة. يتم تعويض نقص هرمونات قشرة الغدة الكظرية عن طريق الهيدروكورتيزون أو المستحضرات الطبية المشابهة (مثل بريدنيزولون). وعادةً ما يتم الحصول على هذه البدائل على شكل أقراص. في المرحلة الأولى أو إذا ازدادت الحالة سوءًا أو لم يمكنك تناول الأقراص، فيمكن الحصول على الهيدروكورتيزون أيضًا عبر الأوعية الدموية أو الحقن في العضلات. ونظرًا لعدم وجود قيم معملية مناسبة، تظهر ما إذا كنت تتناول بالفعل الجرعة المناسبة أم لا، فإن العامل الحاسم في تحديد الجرعة الصحيحة وضبطها هو حالة المريض، وضغط الدم، والفحص الطبي، وقيم الدم والبول. الكثير من المرضى بقصور الغدة النخامية يفضلون الحصول على جرعة الهيدروكورتيزون مرة واحدة صباحًا، والبعض يشعر بتحسن أكثر عند تناول جرعتين أو أكتر في اليوم. عند تقسيم الجرعة يتم على الأغلب تناول 2/3 من الجرعة صباحًا و1/3 بعد الظهيرة. وفي مواقف الإجهاد العصبي الخاصة يكون من الضروري زيادة جرعة الهيدروكورتيزون بنفسك. يكون الأمر حرجًا بشكل خاص إذا كنت تعاني من القيء والإسهال، حيث يكون الهيدروكورتيزون ضروريًا للغاية من ناحية، لكن من الناحية الأخرى لا يتم امتصاصه بالدرجة الكافية في الجهاز الهضمي. لذا يجب في هذه الحالة أن تحقن نفسك بالهيدروكورتيزون أو تقوم بزيارة الطبيب على الفور. حالات الطوارئ هذه هي السبب أيضًا في ضرورة ارتداء جميع المرضى لبطاقة الطوارئ المناسبة. تقدم الجمعية الألمانية للغدد الصماء (DGE) الآن برامج تدريبية خاصة للمرضى بقصور الغدة الكظرية في الكثير من المواقع في ألمانيا.
نقص TSH ونقص هرمونات الغدة الدرقية (قصور الغدة الدرقية)
في حالة نقص هرمونات الغدة الدرقية يتم الحصول على هرمون الغدة الدرقية الثيروكسين على هيئة أقراص. في المعتاد يتم تناول الثيروكسين صباحًا على معدة فارغة قبل الإفطار بحوالي 30 دقيقة على الأقل. ويمكن بدلاً من ذلك تناوله مساءً قبل النوم، إلا أنه ينبغي هنا أيضًا الامتناع عن الطعام لمدة 3 ساعات على الأقل قبل تناوله. عند ضبط الجرعة يجب الاهتمام بما يلي: الإرهاق أو العصبية، ومعدل ضربات القلب، وتحديد هرمونات الغدة الدرقية.
بطبيعة الحال، ففي حالة قصور الغدة الدرقية الناجم عن الغدة الدرقية (الأمر أكثر شيوعًا من قصور الغدة النخامية)، يمكن الاعتماد بشكل جيد جدًا على مستوى TSH في الدم عند تحديد الجرعة، إلا أن هذا الأمر غير ممكن في حالة قصور الغدة النخامية. وكما هو الحال مع قصور الغدة الكظرية، فإن النقص الكامل في هرمونات الغدة الدرقية يُعد أمرًا مهددًا للحياة، لذا ينبغي عليك بالتأكيد تناول الكمية المناسبة من هذه الهرمونات عند علاج قصور الغدة النخامية.
نقص الهرمونات الجنسية (قصور الغدد التناسلية)
يمكن معادلة نقص الهرمون الجنسي (التستوستيرون) لدى الرجال بسهولة شديدة إما عن طريق الحقن أو الجِل. يتم أخذ الحقنة في العضل كل 3 أشهر من قِبل الطبيب. أما الجِل فيمكن للمريض وضعه نفسه على الجلد. وهو ما يتم بشكل يومي.
في معظم الحالات تعود الرغبة الجنسية والقدرة الجنسية إلى وضعها الطبيعي قبل المرض بسرعة شديدة. إلا أن الخصيتين تصبحان أصغر حجمًا بسبب علاج التستوستيرون، ويمكن أن تنخفض كمية القذف أيضًا.
لدى السيدات، يتم وصف الهرمونات الجنسية المفتقدة لتعويضها. ويتم هذا في المعتاد عن طريق الأقراص، ويمكن أن يتم أيضًا في بعض الأحيان عن طريق المستحضرات الطبية، التي يمتصها الجلد. إذا كان الرحم ما يزال موجودًا، فينبغي دائمًا تناول الإستروجين والبروجستين بترتيب محدد، لمحاكاة الدورة الطبيعية قدر الإمكان. أما إذا كان الرحم غير موجود، فيتم منح الإستروجين فقط. يتم تناول هذه الهرمونات في المعتاد حتى سن 50 عامًا تقريبًا، حيث يبدأ انقطاع الطمث في الأحوال العادية. وعندما تظهر أعراض انقطاع الطمث النموذجية (مثل الهبات الساخنة،
وغيرها)، يتم اتخاذ قرار لكل حالة على حدة، بشأن مواصلة العلاج لفترة من الزمن.
إذا كانت هناك رغبة في الإنجاب، فيجب على السيدات والرجال تناول هرمونات أخرى (hCG وhMG) بدلاً من التستوستيرون والإستروجين، لتحفز المبيضين والخصيتين بشكل مباشر. ويجب الحصول على هذه العقاقير 2-3 مرات أسبوعيًا عن طريق الحقن. وهي تؤدي لدى الرجال إلى نمو الخصيتين وزيادة أعداد الحيوانات المنوية، وإلى التبويض لدى السيدات.
نقص هرمون النمو
يتم تصنيع هرمون النمو (GH) بكميات كبيرة عن طريق التكنولوجيا الحيوية منذ نهاية الثمانينيات. ويتم استخدام هرمون النمو بنجاح منذ سنوات مع الأطفال الذين يعانون من قصر القامة. كما يتم إعطاؤه أيضًا للبالغين. أما لتحديد مدى الفائدة منه بالنسبة لك، فيمكنك التحدث مع طبيب الغدد الصماء الذي تتعامل معه حول هذا الأمر. يمكنك الحصول بنفسك على هرمون النمو على هيئة حقن تحت الجلد (الأنسولين على سبيل المثال).
نقص الهرمون المضاد للإدرار (السكري الكاذب)
في حالة وجود نقص نسبي في الهرمون المضاد للإدرار ADH (السكري الكاذب) فينبغي التعويض أيضًا عن هذا الهرمون. ولهذا يتم استخدام مادة لها نفس تأثير هرمون ADH، لكن تأثيرها يستمر وقتًا أطول بكثير، وبالتالي يجب على الأغلب تناولها مرة واحدة فقط يوميًا. تُعرف هذه المادة باسم دزموبريسين (DDAVP) ويتم تداولها في الأسواق على هيئة رذاذ للأنف أو قطرات (شكل جرعة خاص من قطرات الأنف) أو أقراص. وبعد فترة من الوقت يعرف الكثير من المرضى كيف يمكنهم التعامل مع العقار بأفضل طريقة ممكنة، حتى لا يعانون من الشعور بالعطش المستمر، وبالتالي يضطرون إلى الشرب والذهاب إلى المرحاض. لكن يجب على المرضى معرفة أنه ينبغي عليهم عدم شرب كميات كبيرة من السوائل بعد تناول DDAVP مباشرة، وإلا قد يؤدي ذلك إلى سيولة الدم (نقص صوديوم الدم). أما الشعور الطبيعي بالعطش فلا مشكلة فيه على الأغلب. الصداع، والدوار، والشعور بالضيق قد تكون مؤشرات على نقص صوديوم الدم أو زيادة الجرعة. يتحقق طبيب الغدد الصماء من تركيز الأملاح في الدم على فترات طويلة. ويوجد كتيب منفصل عن هذا المرض.
نقص البرولاكتين والأوكسيتوسين
نظرًا لأن النقص في هذين الهرمونين ليس له أعراض خطيرة، تبعًا لمعارفنا الحالية، فلا توجد عقاقير خاصة بهما.
بدعم كريم من

